par | 20 Jan 2016 | pathologie
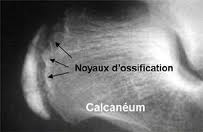
La maladie de Sever est une ostéochondrite du pied. Il s’agit d’un trouble de la croissance du noyau secondaire d’ossification postérieure du calcanéum. Elle est superposable à la maladie d’Osgood-Schlatter au niveau du genou.
Ces douleurs sont l’équivalent d’une tendinite de l’adulte. Elle se manifeste chez l’enfant en période de croissance (10 à 16 ans). L’enfant se plaint d’une talalgie au cours de la marche ou d’un effort sportif, et s’atténue au repos.
La radiographie montre parfois une condensation du noyau de densification.
Une palpation douloureuse du talon localisées sur les faces latérales et postérieures du talon suffit dans un contexte de croissance importante et d’activités sportives intensives. La douleur apparaît pendant ou après l’effort.
En revanche, “la radiographie n’est la plupart du temps pas nécessaire, sauf s’il existe un oedème ou une rougeur ou pour éliminer une autre pathologie de l’os si les symptômes ne sont pas vraiment caractéristiques.
La marche sur la pointe des pieds est un signe qu’il faut rechercher car elle peut entraîner une rétraction du tendon d’Achille.
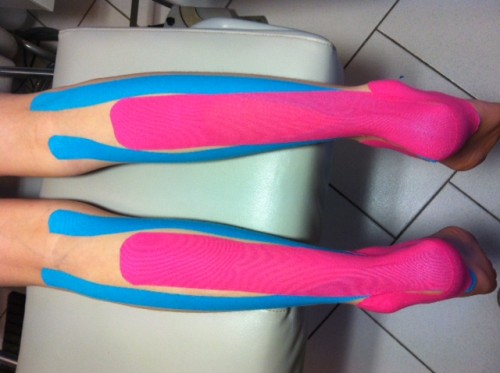
Le traitement consiste en un arrêt des activités sportives, des techniques d’étirement du mollet, de la cryothérapie, le port d’orthèses plantaires, le K-taping et beaucoup de repos.
Le port de semelles amortissantes est vivement conseillé par les orthopédistes et les pédiatres. Elles visent à former un coussin protecteur entre le sol et le talon.
Dans les nouvelles techniques utilisées par les podologues pour soigner cette pathologie, on retrouve le k-taping.

source 1
source 2
par | 22 Jan 2015 | pathologie
Une périostite est un phénomène inflammatoire ou infectieux touchant le périoste ce qui se voit dans des pathologies osseuse voire générales.
En médecine sportive, cette appellation correspond à une douleur de la région jambière inférieure surtout à la partie interne du tibia. Sont exclues alors les pathologies tumorales, infectieuses et fracturaires. Il s’agit donc d’une pathologie micro-traumatique plutôt à type de tibialgie.
Sur le plan physio-pathologique, il existe une douleur et une tuméfaction que l’on peut apparenter à un stade inflammatoire. Il existe 2 volets dans cette pathologie :
– un phénomène osseux
– un phénomène musculaire
Le phénomène osseux est une modification de l’architecture osseuse sous l’effet de micro-traumatismes locaux avec réaction du périoste.
Le volet musculaire est dominant avec hypertrophie musculaire soumettant leur insertion à des tensions excessives dans des loges non-expensibles.
Symptomatologie
C’est un syndrome bénin qui tend à diminuer par l’amélioration de l’équipement sportif. Le terrain concerné est le sujet sportif de niveau variable mais avec pratique sportive régulière et intense.
Le signe dominant est une douleur liée à l’activité sans impotence fonctionnelle nette. La douleur est le plus souvent unilatérale, rarement bilatérale. Cette douleur est :
– sourde
– de siège diaphysaire
– à la face interne et bord interne du tibia
Cette douleur est souvent même ressentie comme une sensibilité douloureuse. Cette douleur est déclenchée par l’activité sportive, amplifiée par l’intensité de celle-ci et disparaît au repos à la fin de l’effort. L’arrêt de l’activité sportive imposée entraîne la disparition permanente de la douleur.
On constate également un gonflement local parfois une petite augmentation de température locale. On peut retrouver une douleur provoquée à la face interne du tibia mais également au niveau du jambier postérieur.
Les tests
La radio simple est souvent normale. Dans certains cas il apparaît des images périostées.
L’examen le plus performant est la scintigraphie osseuse qui montre une hyperfixation osseuse localisée dans le territoire douloureux. Cet examen est lourd pour une pathologie aussi bénigne. Cet examen est justifié en cas de diagnostic différentiels :
– fracture de fatigue
– ostéome ostéoïde
En cas de doute il reste alors l’I.R.M.
Le diagnostic différentiel avec les autres pathologies du sportif se font sur un simple examen clinique :
– tendinopathie du tibial postérieur
– tendinopathie d’insertion du triceps sural
– fasciite de la loge postérieure de jambe
– pathologie de la membrane interosseuse, parfois visualisée par des calcifications sur la radio simple
Evolution
On peut distinguer une phase aiguë et une phase chronique.
Le plus souvent tout se résume à une phase aiguë dominée par la douleur avec radio normale et régression spontanée.
La forme chronique se voit chez les sportifs à activité régulière et intense. La douleur s’étend vers le haut du tibia et à tendance a persister au repos. Il apparaît des signes radio à type d’irrégularités corticales osseuses. Cette forme nécessite toujours un traitement.
Le traitement
– d’adapter l’entraînement pour les sportifs
– d’adapter la chaussure avec choix d’une chaussure de qualité
– des semelles orthopédiques pour les troubles statiques et dynamiques associés
– d’y associer un repos sportif passager
– K-Taping
Pour les formes chroniques, le traitement local est anti-inflammatoire :
– soit par application de gels ou pommades anti-inflammatoires (Voltarène, Kétum gel)
– soit par infiltration de corticoïdes
par | 12 Mar 2014 | Non classé, pathologie
Le névrome de Morton peut être désigné sous d’autres termes:
- Métatarsalgie de Morton (une métatarsalgie est une douleur localisée au niveau de l’avant du pied).
- Maladie de Morton
- Syndrome de Morton
Définition :
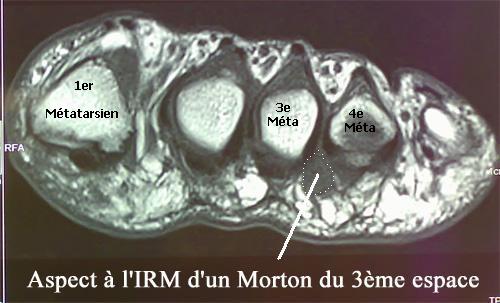
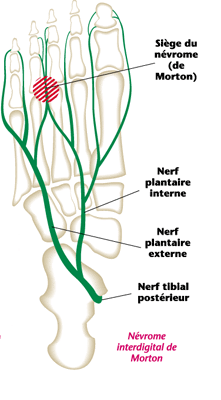
La névrome de Morton (également nommée maladie de Morton ou métatarsalgie de Morton), est une formation pseudo-tumorale siégeant sur un trajet nerveux à la face plantaire du pied. La zone concernée est une zone d’anastomose entre les deux nerfs responsables de la sensibilité de la plante du pied : nerf plantaire médial et nerf plantaire latéral. Elle est l’une des plus vues en consultation de médecine générale, d’ostéopathie et derhumatologie.
Il s’agit d’une affection qui se caractérise par l’apparition de douleurs particulièrement vives ressemblant généralement à des brûlures et dont la source se situe au niveau du troisième ou du deuxième espace métatarsien (extrémité du pied entre la deuxième et la troisième racine des orteils). Cette douleur, qui irradie à la face latérale des orteils, est déclenchée quand le patient est en position debout ou lorsqu’il marche. Le patient est obligé de se déchausser pour faire cesser les douleurs et le port de chaussures trop étroites devient impossible.
Causes
Les causes exactes de l’apparition de la maladie sont mal connues et peu étudiées. L’épaississement des fibres péri-nerveuses apparaîtrait à la suite de multiples traumatismes. Une irritation chronique (provoquée, par exemple, par le port de chaussures très serrées ou le port de talons hauts) entraînerait, à long terme, une régénération imparfaite des tissus. Le névrome de Morton serait ainsi une forme de tissu cicatriciel. Une anomalie de la structure osseuse du pied, même légère et ne provoquant pas de gêne sensible à la marche, peut favoriser l’apparition d’un névrome.
Symptômes
- Douleur: la douleur est décrite comme continue, lancinante et augmentée par la marche. Le névrome provoque une sensation de brûlure au niveau de l’avant du pied et des orteils.
- Fourmillements: le névrome peut entraîner l’apparition de paresthésies (fourmillements ou picotements ressentis au niveau des orteils et de l’avant du pied)
Traitement
- Utilisation de chaussures moins serrées.
- Les orthèses ou corticoïdes sont généralement utilisés pour traiter la névrome de Morton.
- Le K-taping
- Un autre traitement consiste à diminuer la symptomatologie douloureuse en prescrivant des anti-inflammatoires non-stéroïdiens (sans corticoïdes).
- La physiothérapie est quelquefois efficace. La chaleur ou le froid peuvent également soulager le patient. La chirurgie permet l exérèse du névrome et la disparition complète des douleurs, mais laisse parfois une insensibilité cutanée entre les orteils concernés.
- En cas de persistance de la douleur, une intervention chirurgicale sur la tumeur par section des ligaments situés entre les métatarses, est susceptible d’apporter une nette amélioration.
par | 1 Mar 2014 | Podologie sportive
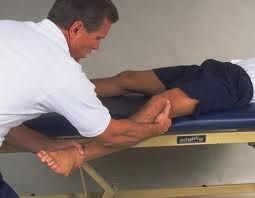
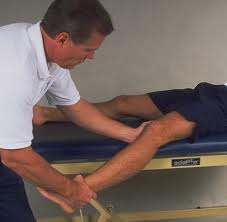
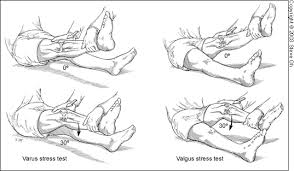
Ce test permet d’objectiver une atteinte des ligaments interne ou externe du genou.
Le patient est en décubitus dorsal. Le praticien prend la cheville du patient d’une main et l’autre est placée sur la face interne ou externe du genou avec les doigts au niveau de l’interligne fémoro-tibiale.
Pour tester le ligament latéral externe, le thérapeute amènera le genou en varus. Pour effectuer le test sur le ligament latéral interne, le praticien amènera le genou en valgus. Ces mouvements seront effectués dans un premier en extension de genou et dans un second temps avec une flexion de 20° et 30°.
L’apparition d’un bâillement anormal de l’interligne fémoro-tibiale homolatéral au ligament latéral testé.
par | 20 Fév 2014 | materiel
Actuellement, le seul moyen d’objectiver et de quantifier la mobilité que le pied peut répercuter aux étages supérieurs (genou, hanche,.) est d’analyser avec précision la mobilité de l’articulation sous-astragalienne par vue postérieure.
exemple vidéo de cette analyse:








