par | 12 Fév 2015 | pathologie
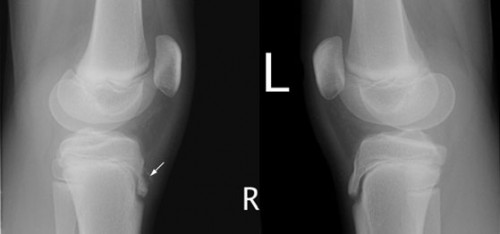
Cette maladie est caractérisée par une douleur locale et un enflement au niveau de la tubérosité tibiale à l’insertion du tendon rotulien. Elle atteint surtout les garçons très actifs sportivement entre 10 et 15 ans. La douleur est plus importante en montant les escaliers. Parfois l’enfant boite.
Cette nécrose aseptique est définie par Brower comme étant une altération des centres d’ossification primaire et secondaire avec résorption graduelle du tissu osseux de réparation. L’étiologie est en rapport avec un traumatisme et interruption de l’apport normal ou de la nutrition par la circulation sanguine.
La relation entre la pronation anormale du pied et la rotation interne anormale de la jambe augmente considérablement l’angle Q formé par le tendon rotulien. La traction anormale au niveau de l’insertion de ce tendon, aidée par un phénomène de surutilisation dû à l’activité sportive, constitue le traumatisme causal de cette affection.
Le traitement chirurgical s’impose dans les cas de douleur persistante après le plâtre et l’arrêt de l’activité sportive.
Traitement
Lorsque l’examen biomécanique met en évidence une mobilité excessive en pronation de l’articulation sous-astragalienne et médiotarsienne, celle-ci sera responsable de la rotation interne anormale du membre inférieur. La traction du tendon rotulien peut, dans ce cas, être à l’origine, au niveau de son insertion sur le tibia, d’arrachement et fragmentation osseuse. Une orthèse fonctionnelle contrôlant la pronation excessive, diminuera considérablement la rotation interne de la jambe et la traction du tendon rotulien sur son insertion. L’orthèse fonctionnelle seule peut constituer un traitement de l’Osgood-Schlatter débutant et on peut éviter la récidive par traitement postopératoire.
Pour tout renseignement vous pouvez me contacter : ICI
par | 22 Jan 2015 | pathologie
Une périostite est un phénomène inflammatoire ou infectieux touchant le périoste ce qui se voit dans des pathologies osseuse voire générales.
En médecine sportive, cette appellation correspond à une douleur de la région jambière inférieure surtout à la partie interne du tibia. Sont exclues alors les pathologies tumorales, infectieuses et fracturaires. Il s’agit donc d’une pathologie micro-traumatique plutôt à type de tibialgie.
Sur le plan physio-pathologique, il existe une douleur et une tuméfaction que l’on peut apparenter à un stade inflammatoire. Il existe 2 volets dans cette pathologie :
– un phénomène osseux
– un phénomène musculaire
Le phénomène osseux est une modification de l’architecture osseuse sous l’effet de micro-traumatismes locaux avec réaction du périoste.
Le volet musculaire est dominant avec hypertrophie musculaire soumettant leur insertion à des tensions excessives dans des loges non-expensibles.
Symptomatologie
C’est un syndrome bénin qui tend à diminuer par l’amélioration de l’équipement sportif. Le terrain concerné est le sujet sportif de niveau variable mais avec pratique sportive régulière et intense.
Le signe dominant est une douleur liée à l’activité sans impotence fonctionnelle nette. La douleur est le plus souvent unilatérale, rarement bilatérale. Cette douleur est :
– sourde
– de siège diaphysaire
– à la face interne et bord interne du tibia
Cette douleur est souvent même ressentie comme une sensibilité douloureuse. Cette douleur est déclenchée par l’activité sportive, amplifiée par l’intensité de celle-ci et disparaît au repos à la fin de l’effort. L’arrêt de l’activité sportive imposée entraîne la disparition permanente de la douleur.
On constate également un gonflement local parfois une petite augmentation de température locale. On peut retrouver une douleur provoquée à la face interne du tibia mais également au niveau du jambier postérieur.
Les tests
La radio simple est souvent normale. Dans certains cas il apparaît des images périostées.
L’examen le plus performant est la scintigraphie osseuse qui montre une hyperfixation osseuse localisée dans le territoire douloureux. Cet examen est lourd pour une pathologie aussi bénigne. Cet examen est justifié en cas de diagnostic différentiels :
– fracture de fatigue
– ostéome ostéoïde
En cas de doute il reste alors l’I.R.M.
Le diagnostic différentiel avec les autres pathologies du sportif se font sur un simple examen clinique :
– tendinopathie du tibial postérieur
– tendinopathie d’insertion du triceps sural
– fasciite de la loge postérieure de jambe
– pathologie de la membrane interosseuse, parfois visualisée par des calcifications sur la radio simple
Evolution
On peut distinguer une phase aiguë et une phase chronique.
Le plus souvent tout se résume à une phase aiguë dominée par la douleur avec radio normale et régression spontanée.
La forme chronique se voit chez les sportifs à activité régulière et intense. La douleur s’étend vers le haut du tibia et à tendance a persister au repos. Il apparaît des signes radio à type d’irrégularités corticales osseuses. Cette forme nécessite toujours un traitement.
Le traitement
– d’adapter l’entraînement pour les sportifs
– d’adapter la chaussure avec choix d’une chaussure de qualité
– des semelles orthopédiques pour les troubles statiques et dynamiques associés
– d’y associer un repos sportif passager
– K-Taping
Pour les formes chroniques, le traitement local est anti-inflammatoire :
– soit par application de gels ou pommades anti-inflammatoires (Voltarène, Kétum gel)
– soit par infiltration de corticoïdes
par | 12 Sep 2014 | pathologie, Podologie sportive
Elle est souvent causé par : une assise trop basse et hyper flexion du genou.
La hauteur de selle est importante surtout depuis que nous sommes équipés de pédales automatiques et de chaussures avec des talons virtuels de 3 ou 5 cm.
Pour vérifier la hauteur de selle il faut mesurer la valeur de l’Entre Jambe et multiplier par 0.885 pour des pédales LOOK DELTA ( solution qui évite les erreurs grossières mais trop souvent erronée) . Pour les autres pédales il faut diminuer de la différence de hauteur entre la semelle de la chaussure et l’axe de la pédale ( Bio position.).
Attention lorsque vous changez de chaussures , vérifier les ” hauteurs de talons virtuelles” ou la “cambrure ” des chaussures.
Pour tout renseignement, vous pouvez me contacter : ICI


Article original ICI
par | 28 Août 2014 | pathologie
C’est le phénomène d’asphyxie sanguine locale qui peut atteindre symétriquement les extrémités supérieures ou inférieures et qui est dû à un spasme suite à une exposition au froid. Cette perturbation de la fonction hémodynamique, sous la dépendance des troubles sympathiques et endocriniens, accompagne ou non une artérite du membre inférieur.
La crise douloureuse des orteil se présente d’abord de façon intermittente sous forme de crise syncopale, la peau des orteils est cireuse, pâle, exsangue et froide. La température des pieds diminue à cause d’une hyperidrose ou parce que le pied est enfermé dans une chaussure trop serrante.
Les troubles trophiques s’installent surtout lors des crises d’asphyxie. La peau est cyanosée et violacée. Le patient se plaint de fourmillements, d’onglée, de sensations de brûlure et l’on voit apparaître des engelures sous forme de phlyctènes et de petites ulcérations. Cette affection peut évoluer vers la gangrène.
Ce sont surtout les femmes adultes appartenant à la catégorie des sujets nerveux qui sont le plus souvent atteintes. Elles sont bien souvent fumeuses.
Traitement :
Outre le traitement médical à base de vasodilatateurs ou la chirurgie par svmpathectomie, les personnes atteintes de cette affection doivent, à titre préventif, éviter de mettre des chaussures serrantes et traiter leurs troubles sudoraux.
On peut avoir recours à la podologie pour réaliser des orthoplasties correctrices et protectrices pour éviter l’asphyxie locale par hyperpression au niveau des articulations d’orteils en marteau ou en griffe, car les engelures, les ulcérations et les phlyctènes sont localisées électivement sur ces articulations.
Pour tout renseignement vous pouvez me contacter : ICI
par | 18 Août 2014 | pathologie, Podologie sportive
La tendinite rotulienne peux venir :
– Manivelles trop longues
– selle trop basse
– Utilisation de trop grands braquets
– Position en “bec de selle”
La “bonne longueur de manivelles” doit permettre au cycliste de “tourner les jambes à 90/110 tr/mn”.
Pour cela l’engagement des cales sous la chaussure doit être parfait (manivelle et pédale horizontale) la verticale qui passe par l’axe de la pédale doit aussi passer par l’axe de la tète du premier métatarse.( Pruitt )
Si le cycliste fait du bec de selle c’est qu’il est assis trop à l’arrière ou que le guidon est trop loin de la selle.
Ceci se vérifie lorsque la manivelle et la pédale sont horizontales vers l’avant la perpendiculaire qui passe par l’axe de la pédale doit aussi passer par la tête du premier métatarse et par la face postérieure de la rotule, lorsque le cycliste pédale et fournit l’effort correspondant à son » activité » cycliste…..et non pas sur un mannequin statique ou même dynamique puisque tous les paramètres de l’activité cycliste ne sont pas pris en compte..en Laboratoire ……..le cyclisme se pratique sur la route.
Pour tout renseignement vous pouvez me contacter : ICI


Article original
Vincent Blondeau ( mécacote)
par | 30 Juil 2014 | pathologie
Les varices sont des dilatations anormales, exagérées et permanentes des veines. Elles siègent de préférence à la cuisse et à la jambe sur le trajet de la veine saphène interne, ainsi qu’à la jambe sur le trajet de la veine saphène externe. On les rencontre aussi autour des malléoles et sur le dos du pied.
Les varices sont de volume très variable et apparaissent sous la peau comme des trajets bleuâtres ou comme des cordes épaisses en zigzag. Elles forment parfois d’importants réseaux sous la peau. Elles se manifestent par des lourdeurs et des engourdissements de la jambe et créent, par de la fatigue, un œdème dans le bas de la jambe se présentant principalement le soir et disparaissant après le repos.
Les causes
Les causes des varices sont diverses. À la base, il existe une faiblesse des parois veineuses qui prédispose à leur distension. Cette faiblesse est souvent congénitale.
La faiblesse du tissu conjonctif qui constitue la paroi des veines est incapable d’équilibrer la pression exercée par le sang contre cette paroi et facilite sa dilatation.
On sait que les veines du membre inférieur possèdent, de place en place, des valvules s’opposant au reflux du sang vers le bas et l’obligeant à se diriger vers le cœur malgré l’action de la pesanteur. Lorsque ces valvules qui divisent aussi la colonne sanguine en plusieurs tronçons, ne fonctionnent plus convenablement, le sang s’accumule dans les veines et exerce sur leurs parois une pression telle qu’elles finissent pas se rompre. Une des causes primaires des varices semble être l’absence congénitale de la première valvule de la saphène interne, là où elle se jette dans la veine fémorale.
Le retour du sang vers le cœur est aidé d’une manière importante par les contractions et les relâchements alternatifs des muscles. Quand le muscle se contracte, il comprime les veines et chasse le sang dans le tronc profond ; le sang afflue à ce moment-là par les veines communicantes des veines périphériques vers le tronc profond du membre inférieur et aussi dans la direction rendue obligatoire par la présence des valvules. Le manque d’exercice, donc de contraction musculaire, facilite la naissance des varices, puisqu’en effet la circulation de retour perd ainsi l’un de ses plus puissants facteurs. C’est la raison pour laquelle les gens astreints à de longues stations debout et qui ne font, tout au plus, que de petits pas ne mettant pas les muscles en action suffisante, sont sujets aux varices, tandis que ceux qui marchent fréquemment, tels que les facteurs et les voyageurs de commerce, en sont exempts.
Les raideurs et les contractures musculaires que l’on rencontre souvent chez les femmes dont les muscles du mollet sont fréquemment raccourcis par l’usage de chaussures à talons hauts, entravent également la circulation à cause de la compression permanente que les muscles contractés exercent sur les veines.
Traitement
Les quelques .règles suivantes constituent le traitement préventif externe ; elles peuvent aussi s’appliquer pour éviter l’aggravation des varices existantes et permettent généralement d’obtenir une amélioration marquée:
– éviter de éviter les porter des jarretières qui compriment les vaisseaux
– éviter les longues stations debout inutiles, exécuter un peu de marche active ou se coucher avec les jambes surélevées
– entretenir le bon fonctionnement de la musculature de la jambe et du pied par des exercices quotidiens de marche et par des exercices du pied
– aider la circulation de retour par une respiration profonde. En effet, l’inspiration crée une dilatation du thorax qui détermine un afflux de sang veineux vers le cœur. L’inspiration provoque une compression des organes abdominaux qui chasse le sang vers le thorax. Pendant l’expiration, le sang est aspiré des parties inférieures
– appliquer des douches froides, matin et soir, sur le pied et la jambe
Pour les personnes atteintes de varices, la circulation de retour dans la jambe est facilitée en surélevant les pieds pendant la nuit.
Les bas de soutien et les bas à varices rendent d’éminents services lorsqu’ils sont mis au lit, avant de se lever, et en élevant verticalement les jambes de manière à décongestionner complètement les veines variqueuses. Les bas ne constituent qu’une mesure palliative.
Actuellement, les varices sont traitées par résection chirurgicale et par des injections sclérosantes.
Traitement Podologique
Afin d’améliorer la circulation veineuse du membre inférieur, le port de semelles orthopédiques en matériau très souple s’impose. Elle doivent être fabriquées sur mesure et selon moulage, afin qu’elles puissent agir comme des pompes aspirantes et refoulantes par leur pression sous la voûte du pied, sous laquelle se trouve la semelle veineuse de Lejars.
Pour tout renseignement vous pouvez me contacter : ICI






